男性不妊の検査
男性不妊の検査
問診表をもとに医師とお話をします。
一般検査、精液検査等を行った後、必要に応じてその他の男性不妊特殊検査を行っていきます。
木場公園クリニックでは、精子濃度・運動率・正常形態精子率などの一般精液検査以外に、
クルーガーテスト、精子生存性検査、 SCSA、高倍率精子形態検査などを取り入れ、
様々な角度から精子の診断を行なっています。
精液検査
精液はコンドームにとるのではなく、精液検査の容器に全量を直接とっていただきます。
検査は射精後、30分~1時間以内に実施します。
異常値がでた場合、2,3回再検査します。
精液量、精子濃度、精子運動率、精子直進性運動率、正常形態精子率、白血球数、精子の凝集の有無を診断します。
検査費用は1,200円(保険適用)
SCSA(精子クロマチン構造検査)
どんなに形態の良い精子でも、運動率が良い精子でも、その精子の核がどのような状態かは顕微鏡下で判断することはできません。
男性不妊症の患者様では、クロマチンの欠陥や DNA の損傷を受けた精子の割合が多いと言われています。
SCSA は、そのような異常なクロマチンを持つ精子のダメージ度合いを検出する方法です。
クロマチン=1個の細胞 (精子) の中に存在する、DNA とタンパク質の複合体のこと
対象
AIH,ARTART診の方は採卵前、または採卵日に合わせて採精していただきます。
一般診の方も、一般精液検査またはAIH の日に合わせて採精していただきます。
どちらの場合も、少量の精液で検査可能です。
方法
まず、精液を測定しやすい濃度に薄め、DNA の変性 (核酸やタンパク質などの生体高分子が、生理的条件での高次構造を失い変化すること=ダメージ) を誘導するために、酸性処理を用いた刺激を与えます。その後すぐにアクリジンオレンジという蛍光色素で染めます。アクリジンオレンジは、通常2本鎖 DNA (=正常な精子DNA) に結合すると緑色に検出され、変性して2本鎖から1本鎖にほどけてしまった DNA (核タンパク質が不安定なため、刺激によりダメージを受けた精子DNA) は赤色に検出されるという特徴があります。このような処理をした精液をフローサイトメトリーと呼ばれる器械にかけると、緑色の集団と赤色の集団に分けることが出来ます。
SCSA では、赤色に検出された集団の割合 (DFI) と、正常集団よりも数値が高かった割合 (HDS) で診断を行なっています。
結果&診断
DFI: DNA fragmentation index/DNA 断片化指数不安定な核タンパク質を持った精子の割合がわかります。
この値が30% 以上だと、人工授精よりも体外受精、IVF よりも ICSI で妊娠率が高いことが報告されています。
HDS: High DNA stainability/高 DNA 染色性
未熟な精子の割合がわかります。
この値が 10% 以上だと、人工授精よりも体外受精で妊娠率が高いことが報告されています。

赤い集団= DFI:変性した精子
緑の集団= HDS:正常だが蛍光強度が高い精子(=未熟精子)
グレイの集団=ゴミや壊れた細胞
このSCSAによってわかる”精子のダメージ”は加齢により上昇し、また、採精からの時間経過とともに上昇する傾向があります。
もちろん、SCSA の結果だけで精子の良し悪しをすべて判断することはできないため、他の精液検査の結果と合わせて総合的に診断しています。
精巣内精子回収法
男性不妊症の外来を訪れる患者様の約2割の方は、精液中に精子が1個も認められない無精子症です。
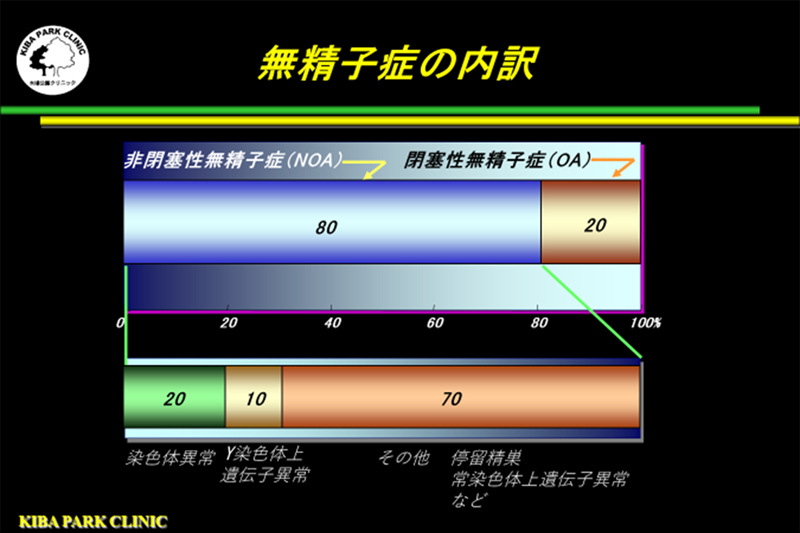
無精子症は、精子の通り道が障害されている閉塞性無精子症(約2割)と、精巣(睾丸)そのものにダメージがある非閉塞性無精子症(約8割)に分類されます。
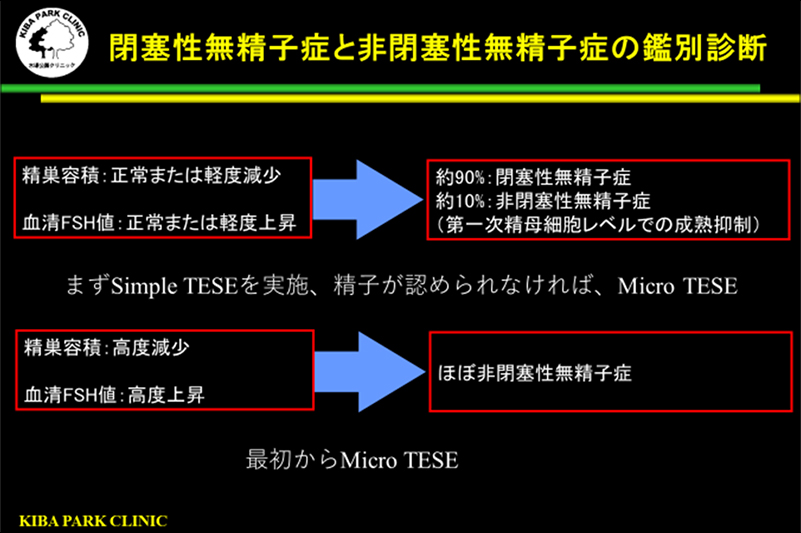
無精子症と診断した時は、染色体検査とAZF領域検査(Y染色体にある精子の形成に関連している遺伝子群の検査)を実施します。
それらのデータと上の図をもとに、閉塞性無精子症と非閉塞性無精子症の診断をつけます。
次に行う治療が精巣内精子回収法です。
つまり川の下流に水が流れてこないので、ダムには水がいっぱいたまっているかどうかを調べる検査といえます。
閉塞性無精子症と診断した場合にはまず、単純な精巣内精子回収法(Simple TESE)を行います。
最初に精管の周りに走っている神経をブロックするように麻酔し、次に実際に切る陰嚢正中の皮膚に麻酔をします。
陰嚢にメスで約0.5cmの切開を加えて、精巣の実質を出して、はさみで精巣組織をごくわずか採取します。
採取した精巣組織は精子培養液と固定液(ブアン液)の中に分けて入れます。
固定液の中に入れた組織の結果はすぐに出ませんが、精子培養液の中に入れた組織はすぐにはさみで細かく切り、顕微鏡で精子が存在するかを確認します。
精子がいれば精巣内精子回収法はその場で終わりとなり、糸で縫合して終了しますが、精子がいない時は、顕微鏡下精巣内精子回収法に変更します。
手術後は、感染予防の目的で抗生物質の薬を1週間内服していただきます。
また、痛み止めの坐薬を持って帰っていただき、痛みが強い時は坐薬を使用していただきます。
入浴は1週間後に抜糸をするまで禁止です。(シャワーは翌日から可です)
非閉塞性無精子症と診断した時には、顕微鏡下精巣内精子回収法を行います。
精細管の太さは、精子を作っている精細管では太く、精子を作っていないセルトリ細胞のみの精細管や精細胞もない精細管内が詰まった精細管では細くなっています。
この性質を利用して、精子を作っている太い精細管を探すために、手術用顕微鏡を使用して精子をつくっている可能性の高い精細管を探す方法を(Microscopic Testicular Sperm Extraction:顕微鏡下精巣内精子回収法)と言います。
従来の方法(multiple biopsy)よりも、精子を発見できる確率が高くなりました。
クルーガーテスト
正常:Type1とされる精子が4%以上です。
陰嚢部超音波検査
ホルモン検査
下垂体の機能、精巣の機能、高プロラクチン血症の有無、を診断します。
結果はご希望があれば来院日当日に出ます。
染色体検査
染色体異常の有無(クラインフェルター症候群、ロバートソン転座、逆位など)を診断します。診断結果まで約3週間かかります。
AZF領域検査
木場公園クリニックの特徴
木場公園クリニックは体外受精・顕微授精に特化したクリニックです。
少しでも安心して不妊治療を受けていただけるよう、
様々なトータルソリューションをご提案・ご提供いたします。